Диабет беременных, в соответствии с определением, является любое нарушение углеводного обмена, обнаруженное впервые во время беременности. Диабет беременных встречается примерно у 3-6% всех женщин, ожидающих ребенка.
У 30% женщин диабет повторяется при следующей беременности. Как правило, он начинается на пятом или шестом месяце беременности (24-28 недели) и, как правило, исчезает вскоре после родов, но у 30-45% женщин может быть связан с повышенным риском развития диабета 2 типа.
Беременность и сахарный диабет
В процессе пищеварения, желудочно-кишечный тракт расщепляет углеводы на более простые сахара, такие как крахмал, сахароз или глюкоза. Затем глюкоза всасывается в кровь. Там инсулин, гормон производимый поджелудочной железой, находит молекулы глюкозы и «вталкивает» их в клетки, чтобы они могли быть использованы в качестве источника энергии.
Если организм вырабатывает слишком мало инсулина или клетки не реагируют на него должным образом, в крови начинает скапливаться сахар.
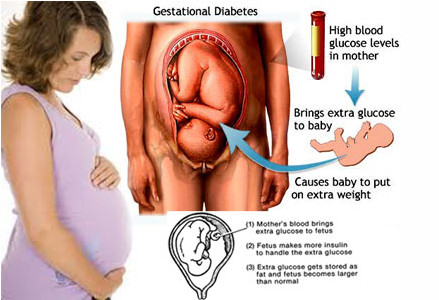
В развитии сахарного диабета у беременных ключевыми являются гормональные изменения, происходящие в организме. Во время беременности клетки становятся более устойчивыми к инсулину – и не охотно «пускают» глюкозу внутрь, в связи с чем увеличивается спрос на этот гормон.
Для большинства женщин это не представляет проблемы – поджелудочная железа просто увеличивает производство инсулина. Однако, случается так, что поджелудочная железа не справляется с выделением большего количества инсулина.
У большинства женщин после родов наблюдается самоизлечение гестационного диабета и уровень глюкозы возвращается в норму.
Причины и факторы риска сахарного диабета беременных
Исследователи довольно существенно расходятся в оценке причин развития сахарного диабета у беременных. Чтобы понять основания этого расстройства, следует внимательно присмотреться к процессу обмена молекулы глюкозы в организме.
При диабете во время беременности организм женщины вырабатывает достаточное количество инсулина, однако действие инсулина частично блокируют другие гормоны, количество которых значительно возрастает в период беременности (к ним относятся, например, прогестерон, пролактин, эстроген, кортизол).
Происходит развитие резистентности к инсулину, то есть уменьшается чувствительность клеток к действию инсулина. Клетки поджелудочной железы производят все большее количество инсулина, чтобы поддерживать нормальный уровень глюкозы в крови, несмотря на неблагоприятные условия.
В результате, как правило, примерно к 24-28 недели беременности, происходит их перегрузка и потеря контроля над углеводным обменом. А так как плацента растет, то производится все большее и большее количество гормонов, что увеличивает резистентность к инсулину. Уровень сахара в крови поднимается выше действующих норм. Такое состояние называют гипергликемия.
Причины диабета беременных сложны и не до конца понятно. Ясно то, что в организме беременной женщины происходят многочисленные функциональные и адаптивные изменения, которые у некоторых женщин могут приводить к появлению повышенного уровня сахара (глюкозы) в крови.
Диабет беременных может возникнуть у любой беременной женщины, однако существуют определенные факторы риска, которые увеличивают риск развития сахарного диабета беременных.
Эти факторы включают в себя:
- возраст старше 35 лет;
- многоплодность;
- преждевременные роды в прошлом по неизвестным причинам;
- появление ребенка с врожденными дефектами;
- рождение ребенка весом более 4 кг в предыдущую беременность;
- ожирение;
- сахарный диабет 2 типа, или диабет беременных женщин в семье;
- диабет беременных в предыдущей беременности;
- гипертония.
Факторы, снижающие риск диабета беременных
Некоторые врачи считают, что среди определенной группы беременных можно отказаться от проведения диагностики диабета беременных.
Чтобы оказаться в этой группе необходимо выполнить все нижеперечисленные условия:
- быть в возрасте до 25 лет;
- иметь правильную массу тела;
- не входить в какую-либо расовую или этническую группу с высоким риском возникновения сахарного диабета (испанцы, африканцы, коренные американские и южно-американские жители, представители юго или восточной Азии, Тихоокеанских островов, потомки коренного населения Австралии);
- не иметь в семье близких родственников с сахарным диабетом;
- не иметь никогда раньше зафиксированного слишком высокого уровня сахара в крови;
- не иметь выявленных осложнений, характерных для сахарного диабета беременных в предыдущих беременностях и ребенка с массой при рождении выше 4-4,5 кг.
Как диабет влияет на беременность
Неконтролируемый сахарный диабет, независимо от того, появился он только после начала беременности или был обнаружен ранее, увеличивает риск выкидыша. Дети, получающие слишком большое количество глюкозы из организма матери, страдают от ожирения, макросомии, то есть внутриматочной гипертрофии.
Это расстройство заключается в том, что ребенок растет в утробе матери слишком большим. Дети весом больше 4-4,5 кг – это один из критериев макросомии. Дети, имеющие этот недостаток обладают характерной внешностью – часто тело непропорционально больше по отношению к голове, кожа воспалена, также появляется шерсть в ушных раковинах.
Роды естественными путями не рекомендуются, если у ребенка обнаружена макросомия. К сожалению, кроме травм, ребенок с макросомией подвергаются также появлению энцефалопатии, то есть повреждению головного мозга. Энцефалопатия приводит к умственной отсталости или к смерти ребенка.
Кроме того, ребенок подвергается тяжелой гипогликемии (которая может привести к диабетической коме), полицитемии (то есть слишком высокий уровень красных кровяных клеток (эритроцитов)) и гипербилирубинемии (слишком высокий уровень билирубина в крови).
Макросомия увеличивает риск других заболеваний в дальнейшей жизни ребенка. Это проблемы, связанные с избыточным весом и ожирением, метаболическим синдромом, гипертония, толерантности к глюкозе, резистентности к инсулину.
Сахарный диабет у матери повышает у ребенка риск появления, а также врожденных дефектов, таких как:
- пороки сердца;
- аномалии почек;
- дефекты нервной системы;
- недостатки желудочно-кишечного тракта;
- недостатки строения конечностей.
Неуправляемый или недиагностированный диабет может вызвать:
- многоводие;
- отеки;
- инфекции мочевыводящих путей;
- пиелонефрит;
- отравление беременности.
Как сахарный диабет влияет на роды
Если у ребенка появляется макросомия, что можно легко обнаружить с помощью УЗИ, то естественные роды становятся опасными как для женщины, так и для плода.
Крупные дети неспособные пройти через естественные родовые пути. Поэтому распространенной проблемой является продолжительность родов и даже их остановка. У матерей с внутриматочной гипертрофией может возникнуть вторичная атония матки, повреждения родового канала и даже разрывы.
Осложнения касаются и самого плода, который более подвержен травмам во время родов естественным путем.
Это могут быть:
- несоответствие плеч и связанные с этим паралич плечевого сплетения или диафрагмального нерва;
- вывих плеча;
- перелом грудины;
- перелом костей плеча.
Все осложнения беременности повышают риск осложнений во время родов. Для предотвращения любого из них необходимо помнить об исследовании концентрации глюкозы во время беременности и – в случае обнаружения диабета – нормализовать глюкозу на нужном уровне вплоть до родов.
Лечение диабета в период беременности оказывает огромное влияние на течение беременности и родов.
Диагностика сахарного диабета беременных
Исследование беременных женщин осуществляется по схеме ADA. Она не требует того, чтобы исследуемый ничего не ел в течение определенного времени. Тестирование проводится независимо от принимаемой пищи и времени суток.
Во время первого визита у врача-гинеколога каждая беременная должна быть проверить уровень глюкозы в крови. Если полученный результат не является нормальным, то исследование следует повторить. Еще один отклоняющийся результат дает право поставить диагноз диабет.
Скрининг-тест заключается в употреблении 50 г глюкозы растворенных в 250 мл воды, а через час (60 мин.) измерении концентрации глюкозы в крови.
Тест должен быть выполнен натощак:
- полученный результат является правильным, когда концентрация глюкозы: < 140 мг%;
- концентрация глюкозы между 140-200 мг% является показанием для выполнения дополнительного диагностического теста (75 г глюкозы) для определения окончательного диагноза;
- концентрация глюкозы > 200 мг% указывает на диабет.
При правильных результатах этих тестов следующее исследование проводят на 32 неделе. Не нормальные результаты указывают на вероятность возникновения сахарного диабета.
Бывает, что врач пропускает скрининг-тест и сразу назначает беременной оральный тест на толерантность к глюкозе.
Лечение диабета беременных
В случае диагностики диабета у беременных осуществляется лечение, целью которого является получение правильной концентрации глюкозы в крови матери.
Лечение начинается с ввода диабетической диеты с ограничением простых сахаров. Если после 5-7 дней применения диеты не получают выравнивания уровня глюкозы в крови, рекомендуется введение инсулинотерапии.
Ранняя диагностика и лечение диабета беременных может предотвратить возникновение неблагоприятных осложнений во время беременности, таких как:
- преэклампсия;
- инфекции желудочно-кишечного тракта;
- кесарево сечение;
- гибель плода;
- перинатальные заболевания в ребенка.
Лечение диабета беременности основано на введении диеты и возможном приеме инсулина.
Диета при сахарном диабете беременных
Диабетическая диета во время беременности должна быть индивидуальной и определяться по:
- массе тела;
- недели беременности;
- физической активности.
Женщина больная диабетом должна обратиться к специалисту-диетологу или диабетологу, который подберет для нее специальную программу питания. Однако основные диетические рекомендации такие же, как и для людей, больных диабетом 2 типа.
К ним относятся:
- прием пищи в определенное время, через каждые 2-3 часа (от 4 до 5 приемов пищи в течение дня);
- питание не должно быть обильным: небольшие по объему порции;
- диета при сахарном диабете беременных должна быть богата клетчаткой, источником которой являются, прежде всего, продукты из цельного зерна, овощи и фрукты;
- в рационе должны быть ограничены быстрые углеводы, содержащиеся в сладостях, газированных напитках и других продуктах;
- потребление фруктов должно быть уменьшено из-за содержания простых сахаров;
- следует избегать: цельных молочных продуктов, сыров с плесенью, жирного мяса и копченостей, жирных птиц (уток, гусей), потрохов, сливочного масла, сметаны, твердого маргарина, кондитерских изделий, продуктов типа fast-food и других жирных блюд;
- запрещенные продукты следует заменять: цельнозерновым хлебом и другими продуктами из цельного зерна, полуобезжиренными молочными продуктами ( особенно ферментированными продуктами), нежирным мясом, птицей, рыбами, хорошими копченостями, растительным маслом, мягким маргарином и большим количеством овощей;
- в диете матери должно быть ограниченно содержание поваренной соли до 6 граммов в день, поэтому следует ограничить потребление мяса, колбасных изделий, консервов, твердых сыров, готовых блюд, соусов, смесей специй типа вегета и прекратить досаливать еду на тарелке;
- следует помнить о правильном соотношении питательных веществ в рационе, где белок должен давать 15-20% энергии, углеводы с низким гликемическим индексом от 50-55%, а жиры 30-35%.
Если через неделю лечение диабетической диетой не получается нормализовать гликемию, необходимо начать лечение инсулином. Целью лечения является достижение оптимального выравнивания метаболизма беременной женщины.
Применение инсулина в беременности
Инсулин во время беременности, его дозы и время инъекций, производятся с учетом уровня глюкозы в крови, тяжелого физического труда, особенностей пищевого поведения и времени приема пищи. Используется инсулин как быстрого, так и длительного действия.
Соответственно подбирается также место инъекции. Врач определяет постоянные дозы инсулина так, чтобы колебания гликемии были сведены к минимуму. Очень важно придерживаться назначенного времени инъекций, питания, физической активности.
Быстродействующий инсулин вводится за 15 минут до еды или сразу после нее. Такой порядок позволяет инсулину работать оптимально и предотвращает резкие резкие скачки гипогликемии. Увеличение физических усилий, требует увеличения дозы инсулина. Большая доза необходима также в случае обнаружения кетонов в моче или в крови. Болезни, в том числе рвота и отказ от пищи, не освобождают от приема инсулина.
Женщинам, использующим инсулинотерапию во время беременности, следует принимать во внимание возможность гипогликемии, даже если они придерживаются определенного времени инъекций.
Это может быть вызвано:
- пропуском еды;
- слишком большой дозы инсулина;
- слишком малым количеством углеводов в еде;
- увеличением физической нагрузки;
- нагревом кожи (в этом случае увеличивается скорость всасывания инсулина).
В случае появления первых симптомов необходимо как можно скорее выпить или съесть что-нибудь сладкое.

